多くのがんは年齢とともに発症数や死亡者数が増加していきますが、子宮頸がんは若年女性に多い疾患で、20代から30代で増加し、40歳代で発症のピークを迎えます。受診率が低く、妊婦検診で初めて発覚するケースもあります。初期を除いて子宮全摘の必要も出てくるがんですが、症状がほとんどないため、早期発見には定期的な子宮頸がん検診がとくに有効です。
一般的に子宮頸がん検診では子宮頸部細胞診が行われますが、精密検査としてコルポスコピー検査や子宮頸がんの原因となるヒトパピローマウイルス(HPV)そのものを見つけるための検査などもあります。ここでは、子宮頸がんの検査内容や子宮がん検診の実情、費用について解説します。
★こんな人に読んでほしい!
・子宮頸がん検診の検査内容を知りたい女性
・子宮頸がん検診の受診を迷っている女性
★この記事のポイント
・多くのがんと異なり、子宮頸がんは若い年代で発症ピークを迎える
・子宮頸がん検診では子宮頸部細胞診が行われる
・自治体による住民健診を利用する場合、2年ごとに一部公費負担があり、費用は1500円前後が目安
・子宮頸部細胞診を自由診療で受診する場合、費用は5000円前後が目安
・子宮頸がん検診の受診が推奨される方は20歳以上の女性
・パートナーが変わったときも子宮頸がん検診を受診するとよい
・受診3日前から性交渉や膣内洗浄(ビデ)を控えよう
目次
子宮頸がんとは
子宮頸がんは若い年代で発症ピークを迎える
子宮がんには、「子宮頸がん」と「子宮体がん」の2種類があります。子宮には、子宮の下部にある子宮頸部と、上部にある子宮体部があります。子宮頸がんは子宮頸部にできるがんです。子宮頸部は腟につながる「子宮の入口(出口)部分」に位置しているため、観察や検査が行いやすいことから、発見しやすいがんと言えます。
一般的に、がんは年齢とともに罹患率や死亡者数が増加しますが、子宮頸がんは20代や30代で罹患者が増加する特徴があります。国立がん研究センターの統計によれば、日本での子宮頸がん罹患率は20代後半~30代に急増し、40代前半でピークを迎えます。日本産科婦人科学会は、最近は30歳代後半がピークになっているとも指摘しています。また厚生労働省の資料によれば、毎年約11,000人が子宮頸がんを発症し、さらに毎年約2,800人が亡くなっています。
子宮頸がんはがん細胞の増殖が遅く、がんの前段階である異形成の段階から湿潤がん(進行した段階)になるまでに時間がかかります。しかし、異形成や進行し始めは、自覚症状がほとんどないがんでもあります。早期発見できればレーザー治療や部分的な切除などで回復する可能性が高い反面、進行すると骨盤のリンパ節やほかの臓器へ転移するおそれがあります。転移を防ぐために子宮を全摘出することになると、妊娠・出産が望めなくなります。 厚生労働省の資料によると、30歳までに治療のために子宮を失う人は、毎年約1,200人いるとされています。
子宮頸がんは早期に発見し手術などの治療を受ければ、多くが命を落とすことなく治療できる疾患です。子宮頸がんの早期発見が非常に重要であり、そのためには定期的な検診とHPVワクチンの接種が有効です。
初期の子宮頸がんは、ほとんどが無症状です。しかしながら、子宮頸がんの進行に伴い、性交渉時の出血、不正出血、おりものの異常(量の増加、におい・形状の変化など)、下腹部・腰の痛み、便や尿に血が混じるなどの症状が出るようになります。変化に気づいたら、子宮がん検診ではなく早急に婦人科で診察を受けるようにしましょう。
子宮頸がんの原因はヒトパピローマウイルス(HPV)
子宮頸がんのおもな原因はヒトパピローマウイルス(HPV)です。HPVの種類は100以上あり、そのうち子宮頸がんを発症させるHPVは少なくとも約15種類とされています。この15種類のHPVは「ハイリスク型HPV」と呼ばれます。
性交渉経験のある女性は、一生のうちに少なくとも一度はHPV感染の機会があるといわれています。これは、HPVの感染経路がおもに性交渉であるためです。性交渉の回数や人数に関わらず、一度でも性交渉の経験があれば感染の可能性があります。
ただし、ハイリスクHPVに感染したからといって必ず子宮頸がんを発症するわけではありません。感染者の80~90%は、免疫の力でHPVが自然に排出されます。しかし、約10~20%の人は自然に排出されずにHPV感染が長期間持続した状態が続き、自然治癒しなかったものが前がん病変(異形成)を経て、数年後に子宮頸がんに進行していきます。
また、日本小児学会によると、HPVは母子感染の可能性もあることがわかっています。母子感染とは、胎盤や産道などを通してウイルスが母体から赤ちゃんへ移動し、赤ちゃんが感染することです。そのため、HPVは性交渉を経なくても感染している場合があります。
日本は子宮頸がん検診の受診率が低い
子宮頸がんは妊娠や出産、命にも関わる病気であるにもかかわらず、日本の子宮頸がん検診の受診率は低いという現状があります。経済開発協力機構(OECD)が発表した調査結果によると、先進国の中で日本の子宮頸がん受診率がとても低いことがわかっています。
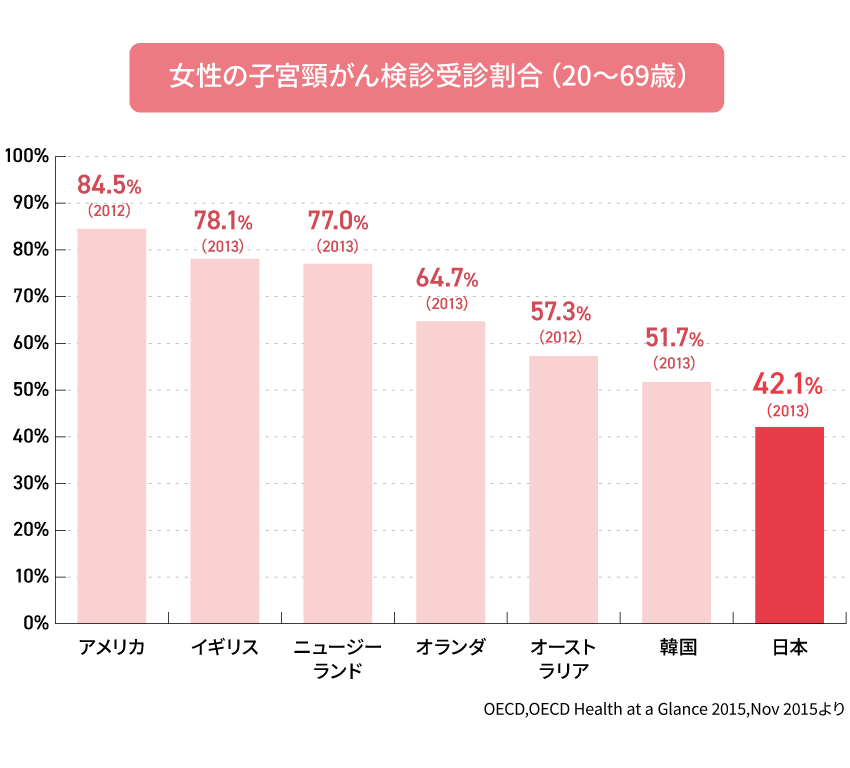
また、世界保健機関(WHO)が発表した調査資料「世界各地・各国の子宮頸がん罹患率の違い」によると、日本の子宮頸がん罹患率は14.7%となっています。一方、アメリカ、オーストラリア、ニュージーランドといった子宮頸がん検診受診率が高い国の罹患率は10%以下に抑えられています。
国立がん研究センターが発表した調査結果では、国内の20~69歳の子宮(頸)がん検診の受診者の推移が2010年の37.7%から2019年には43.7%へ上昇しています。少しずつではありますが、子宮頸がん検診受診が国内で広まっています。ただし、日本医師会による年代別データを見ると、30代と40代の受診率が50%を超えているのに対し、20代の受診率は26.5%にとどまっているという現状があることは無視できません。
日本では、子宮頸がん検査は妊婦検診の必須項目です。妊娠初期に検査を受けることになりますすが、受診率の低さから、このときに初めて子宮頸がんが見つかる方もいます。妊娠中に子宮頸がんが見つかった場合、母体のがんの進行状態や胎児の発育状態を検討して治療法を選択します。状態によっては母体優先のがん治療を行うか、胎児優先で出産を待ってがん治療を行うかの選択を迫られることになります。
子宮頸がん検診が推奨される女性・タイミング
【20歳以上の女性】
子宮頸がんは、厚生労働省が推進する5大がん検診のひとつで、20歳以上の女性の受診が推奨されています。おもな感染経路は性交渉ですが、「1-2.子宮頸がんの原因はヒトパピローマウイルス(HPV)」で説明したように、性交渉の経験がなくても感染している可能性があります。性交渉の有無にかかわらず、20歳以上になったら子宮頸がん検診を受診しましょう。
【前回の子宮がん検診受診から2年が経過している方】
日本では、2年に1回の子宮頸がん検診受診が推奨されています。子宮頸がんはゆっくりと進行し、前がん状態から進行がんを指す湿潤状態になるまでには2~3年程度かかると考えられています。そのため、最後に子宮頸がん検診を受けたときから2年後を目安に受診しましょう。
【パートナーが変わったとき】
パートナーがHPVに感染しているかを把握することは難しく、新しいパートナーであればその傾向はさらに高くなるでしょう。最後に子宮頸がん検査を受けてからパートナーが変わった方は、新たな感染の可能性を抱えている状態ともいえます。過去の検査結果にかかわらず、子宮頸がん検診の受診をおすすめします。
子宮頸がん検診の流れ
子宮頸がん検診は、問診、検査(視診、細胞診)のあとに、再び問診をするという流れが一般的です。
【問診】
問診票に、月経周期や月経の様子、生理痛や不正出血の有無、月経血の量、妊娠・出産歴、閉経している場合は閉経の年齢などを記入します。診察室では医師からの質問に答えますので、普段の月経周期や月経の状態、妊娠時の年齢などを把握しておくとよいでしょう。また、性交渉のない方はその旨を伝えましょう。医師の判断で検査方法が変更になる可能性があります。
【視診】
腟鏡(クスコ)を膣内に挿入し、子宮頸部に異形成などがないか調べます。おりものの状態や炎症の有無を観察します。
【細胞診】
子宮頸部をブラシやヘラでこすり、細胞を採取して異常の有無を調べます。前がん病変と子宮頸がんについて調べることができます。痛みを感じることはほとんどなく、短時間で終わります。
【問診】
医師から検査について説明や指導を受けます。
子宮頸がん検診の基本は「子宮頸部細胞診」という検査です。厚生労働省の指針では、子宮頸部細胞診は2年に一度の受診が推奨されています。
子宮頸がんの検査の種類・検査内容・費用
子宮頸部細胞診
子宮頸部細胞診は、ブラシのついた専用の器具で子宮頸部の細胞を採取し、異常の有無を調べる検査です。前がん病変と子宮頸がん子宮頸がんの発見が可能であり、検診においてはスクリーニングを目的に行われます。自治体が実施する住民検診、一般的な企業健診(企業に義務づけられている健康診断)に含まれる子宮頸がん検診では、おもに子宮頸部細胞診が行われます。
子宮頸がん検診は厚生労働省が推進している5大がん検診(胃がん、肺がん、大腸がん、乳がん、子宮頸がんの検診)のひとつであるため、住民健診として自治体主導で実施されています。多くの自治体では20歳(当該年度4月1日時点)の年に無料で検診を受診でき、その後は2年ごとに受診費の一部が公費で負担されるため、比較的安価に子宮頸がん検診を受診することができます。受診費用は1500円前後が目安です。
企業健診も自治体による住民検診と同じく、加入している健康保険組合や所属する会社によって検診のメニューや自己負担の費用が異なります。企業健診に子宮頸がんがセットになっているか、セットになっていない場合のオプション費用はいくらかなど、受診前に確認しておきましょう。
自由診療での子宮頸がん検診(住民健診や企業健診と異なり、医療施設が独自で行っている検診)を単体で受診する場合、費用は一般的には5000円前後が目安です。ただし、医療施設や検査プランによって異なります。
経腟エコー検査(経腟超音波検査)
探触子(プルーブ)と呼ばれる器具を膣内に挿入して超音波を発信し、はね返ってくる音を画像としてモニターに映し出す検査です。子宮や卵巣の様子をリアルタイムで観察することができ、子宮頸がんのみならず、子宮体がん、子宮筋腫、卵巣がん、卵巣のう腫なども見つけられます。
費用は、子宮頸部細胞診とセットで1万円前後が目安です。
HPV検査
専用の器具で子宮頸部の細胞を採取し、HPV(ヒトパピローマウイルス)のうち、子宮頸がんを発症させる確率が高いハイリスク型HPVの有無を検査します。子宮頸部細胞診で異常が見つかった場合に行われ、発症リスクがあるかを調べ、コルポスコピー検査が必要かどうかの判断に使われることもあります。また、女性特有の疾患の検出を目的とする婦人科検診やレディースドックのメニューに含まれていることがあります。
費用は、子宮頸部細胞診とセットで1万円前後が目安です。
コルポスコピー検査(腟拡大鏡検査)
子宮頸部細胞診で細胞に異常が見つかった場合、コルポスコピー検査(コルポ診)で精密検査を行います。コルポスコピー検査は、専用の拡大鏡を使って腟や子宮頸部の粘膜に異常な部位がないかを調べる検査です。異常な部位が見つかった場合は、確定診断のために、耳かき状の器具(キューレット)で組織診(顕微鏡で組織を調べてがんかどうかを確認する検査)で使うサンプルを採取することがあります。
子宮頸がん検診の受診前後で気をつけたいこと
受診前に気をつけたいこと
子宮頸がん検診では、3日ほど前から性交渉は控え、腟内洗浄(ビデ)も避けるようにしましょう。なお、医療施設によっては、性交渉と膣内洗浄は5日~1週間前から控えるように指示があるところもあります。
また、生理期間中(月経期間中)は、出血によって細胞採取が十分にできなかったり、出血が検査に影響を与えたりすることがあります。生理期間中でも検査可能な医療施設もありますが、施設によって方針が異なりますので、生理のタイミングが重なってしまった場合は、医療施設に相談しましょう。
受診後に気をつけたいこと
受診後は入浴しても問題ありませんが、腟内を洗浄しないようにしてください。検査後わずかに出血することがありますが、基本的に心配ありません。ただし、出血が見られたら、その日は性交渉を控えてください。
検査後はしばらく出血しやすい状態なので、性交渉については医療施設からの指示に従いましょう。おりものの量が増えることもありますので、ナプキンやおりものシートで対策できるようにしておくことをおすすめします。ただし、出血やおりものの増加、痛みが続く場合は、医療施設に相談してください。
参考資料
厚生労働省「小学校6年~高校1年相当の女の子と保護者の方へ大切なお知らせ」詳細版
国立がん研究センター がん情報サービス 子宮頸がん
国立がん研究センター がん情報サービス 子宮体がん(子宮内膜がん)
日本婦人科腫瘍学会 子宮頸がん
日本産科婦人学会 子宮頸がん
国立がん研究センター 社会と健康研究センター がん検診ガイドライン 子宮頸がん
国立がん研究センター 社会と健康研究センター「有効性評価に基づく子宮頸がん検診ガイドライン更新版」2020年3月
日本小児科学会「学校、幼稚園、保育所において予防すべき感染症の解説」2020年5月改訂版
世界保健機関(WHO)「全世界的な公衆衛生上の問題:子宮頸がんの排除」(日本産科婦人科学会Webサイトより)
国立がん研究センター がん情報サービス がん検診受診率
日本医師会「知っておきたいがん検診」日本のがん検診データ
日本医師会「知っておきたいがん検診」子宮頸がん検診Q&A
国立がん研究センター がん情報サービス 腟がん
東京都がん検診センター 外来のご案内