乳がんは日本人女性で最も多いがんで、女性の9人に1人が生涯でかかるといわれていることから*1、乳がん検診の定期的な受診が大切です。この記事では、乳がん検診の対象年齢や受診頻度、妊娠期や授乳期の受診タイミングについて解説します。
★こんな人に読んでほしい!
・20代以上の女性
・乳がん検診を何歳から、何年おきに受けたらよいか知りたい方
・妊娠中、授乳中の方
★この記事のポイント
・厚生労働省の指針に基づき、各自治体が乳がん検診を実施している。対象は原則40歳以上の女性で頻度は2年に1回、検査内容はマンモグラフィと問診
・乳がん検診に加えて、日頃から乳房を意識した生活習慣「ブレスト・アウェアネス」が重要である
・乳がん検診を毎年受けたほうが乳がんを早期発見しやすいが、不要な検査や治療が生じることがあるなど不利益もある
・20代や30代と若くても、血縁者に乳がん罹患者がいる場合は、乳がん検診を受診しよう
目次
乳がん検診は何歳から受ける? 受診頻度は?
各自治体が40歳以上の女性を対象に、2年に1回乳がん検診を実施
日本では、厚生労働省が定めた指針に基づき、各自治体が乳がん検診を実施しています。対象は40歳以上の女性で、頻度は2年に1回、検査項目は問診とマンモグラフィです*2。これらは、専門家で構成される「がん検診のあり方に関する検討会(厚生労働省)*3」によって、科学的根拠に基づく効果が認められると判断された内容です。詳細は次項で解説します。
なお、乳がん検診の受診方法や具体的な費用相場については、以下の記事でご確認ください。
厚生労働省が推進する乳がん検診の根拠は? ポイントは「死亡率減少効果」
現在、厚生労働省が推進しているがん検診は、胃がん・子宮頸がん・肺がん・乳がん・大腸がんの5種類です*2。これらがん検診を実施する目的は、集団全体における当該がんの死亡率を下げることです*4,*5。種類と検査方法は、国立がん研究センターががんの種類ごとに作成している「有効性評価に基づくがん検診ガイドライン」のほか、がん罹患・死亡などのデータを踏まえて「がん検診のあり方に関する検討会」の議論をもとに決定されており*6、検査方法は科学的に死亡率減少効果が確立している方法が採用されています。
このうち乳がん検診は前項でも紹介した通り、40歳以上の女性を対象とした2年に1度の問診とマンモグラフィの実施を厚生労働省が指針で示しています。40歳未満女性への乳がん検診は、一部自治体のがん検診や医療施設が独自に設定しているがん検診などで行われており、検査方法としては乳腺超音波(エコー)検査であることが多いです。乳腺超音波(エコー)検査は死亡率減少効果を示す根拠がなく、現在研究が進められている段階ですが、マンモグラフィでの診断が難しい、乳腺密度の高い20~30代の方や高濃度乳房(デンスブレスト)の方に適していると言われています。
なお、受診頻度に関して同検討会の報告書では、「早期乳がん比率と中間期乳がん発生率から検証した結果、2年に1回が適切である」と結論づけています*7。
自治体によっては対象年齢が20歳以上で受診頻度が毎年であることも
厚生労働省が定めた指針とは異なり、自治体によっては乳がん検診を20歳から実施したり、毎年実施したりしているところがあります。以下に一例として、長野県飯田市のケースを紹介します。
【長野県飯田市の乳がん検診】*8
| 女性の対象年齢 | 受診頻度 | 検診内容 |
|---|---|---|
| 20代 | 2年に1回 | 乳腺超音波(エコー)検査 |
| 30代 | 毎年 | 乳腺超音波(エコー)検査 |
| 40代 | 毎年 | 乳腺超音波(エコー)検査またはマンモグラフィを交互に実施 |
自治体によって、乳がん検診の対象年齢や受診頻度、検査内容は少しずつ異なります。お住まいの自治体のWebサイトから確認してみてください。
自己触診とは違う、乳房を意識した生活習慣「ブレスト・アウェアネス」
厚生労働省が示した指針では、乳がん検診の受診とあわせて、「ブレスト・アウェアネス」の実施を推奨しています*9。ブレスト・アウェアネスとは「乳房を意識した生活習慣」のことで、以下の4つのポイントを日常生活で行うことを指します*10。従来の「自己触診」のような心構えや知識は不要で、洗顔や歯磨きなどの習慣と同じ感覚で気軽に取り組めることが特徴です。
【ブレスト・アウェアネスの4つのポイント】
乳がん検診の適切な情報提供に関する研究「乳房を意識する生活習慣 ブレスト・アウェアネス」
1. 自分の乳房の状態を知る
2. 乳房の変化に気をつける
3. 変化に気づいたらすぐ医師に相談する
4. 40歳になったら2年に1回乳がん検診を受ける
具体的には、普段から入浴や着替えのときなどに自分の乳房を見たりさわったりして、見た目やさわった感覚を把握しておきます。変化が生じたときに気づきやすくなり、次の乳がん検診を待たずにすぐに医療施設で診察を受けることで早期発見・治療へとつなげられます。乳房の変化としては、しこりやくぼみ、引きつれ、乳頭からの分泌液、乳頭や乳輪のびらん(表皮がはがれて赤くただれている状態)、乳房痛などに注意しましょう。
乳がん検診は毎年受けたほうがいいの?
乳がん検診の利益と不利益を理解しよう
乳がん検診は2年に1回の受診が推奨されています。がん検診には利益(メリット)と不利益(デメリット)の側面があり、厚生労働省が指針を示している5大がん検診(胃がん・子宮頸がん・肺がん・乳がん・大腸がん)の検査内容・対象年齢・受診間隔は*2、利益が不利益を上回るよう設計されています。乳がん検診においては、乳がん死亡率減少効果という利益がある一方で、乳がんがないにも関わらず「精密検査が必要」と判定される偽陽性(ぎようせい)、生命に影響のない病変が見つかる過剰診断のほか、偽陰性(ぎいんせい)や放射線被爆といった不利益が指摘されています*11,*12。
不利益は、結果的に不要な検査や治療を行うことを意味し、費用や時間、身体面で負担が生じるばかりでなく、精神的負担を感じてしまうケースも少なくありません。とくに、毎年検診を受けることは不利益を受ける機会が増えることにつながります。なお、マンモグラフィによる放射線量は日本人が日常生活で自然に浴びる年間線量の数分の1~数十分の1に過ぎず、過剰な受診でなければ大きな問題はありません*13。
上記の不利益を考慮したうえで、乳がんをできるだけ早期発見したい方、血縁者に乳がん罹患者がいるような乳がんリスクが高い方は、毎年乳がん検診を受診するとよいでしょう。
乳がんが1cmの大きさになるには時間がかかるが、速く増殖するものもある
乳がん検診を受診しない2年の間に乳がんが発症し進行してしまうのでは、と思う方もいるかもしれません。しかし、乳房に生じた1個のがん細胞が1cmのしこりになるまで、一般的に何年もの時間がかかると考えられており*14、基本的には2年に1回の受診で問題ないとされています。ただし、乳がんのなかにはまれに増殖スピードの速い種類もあるため、気になる方は毎年検診を受けるのもよいでしょう*15。
毎年乳がん検診を受診する機会がない方は、近隣で乳がん検診を実施している医療施設をマーソ内の下記から検索できます。
https://www.mrso.jp/breast/
乳がん検診は、20~30代でも受けたほうがいい?
20~30代で乳がんになる人もいる。一方で検査による不利益も
下図は、2019年度の乳がん年齢階級別罹患率です。40代後半に1回目のピークを迎えますが、20代後半から徐々に高まり、30代後半に急激に高まっていることがわかります*16。
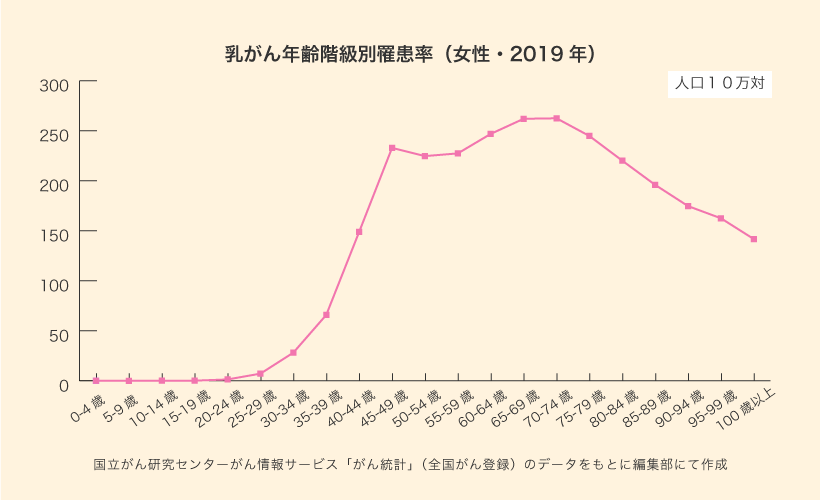
20代や30代で乳がん検診を受けるべきかについては、ガイドライン上でも明確な見解はありません。あらゆるデータや検証結果および議論をもとに導き出されているのが、現状では40代以上の女性への推奨です。しかしながら、上記グラフからもわかるとおり、30代後半から罹患率が急激に高まるのは事実です。そのため、とくに30代での乳がん検診は早期発見につながるというメリットがあります。一方で、前述の「乳がん検診の利益と不利益を理解しよう」で解説した通り、偽陽性や過剰診断などの不利益もあります。とくに20代は罹患率が低いことから、不利益が利益を上回る可能性が指摘されています。
20~30代で乳がん検診を希望する方は、検診を受けることによる不利益も一考したうえで受診するとよいでしょう。また、まずはブレスト・アウェアネスを行うことが厚生労働省の指針で推奨されています*9(「自己触診とは違う、乳房を意識した生活習慣『ブレスト・アウェアネス』」参照)。20~30代のうちから習慣化しておくことをおすすめします。
血縁者に乳がん罹患者がいる場合は20~30代でも検診を受診しよう
血縁者に乳がん罹患者がいる場合は、40歳になるのを待たず20代や30代でも乳がん検診を受診しましょう。親や子ども、姉妹に乳がんにかかった人がいる場合には、いない場合と比べて乳がんの発症リスクが2倍以上になると言われています*17。また、遺伝性乳がんの特徴のひとつに若年乳がんがあるため、遺伝性乳がんが疑われる方は年齢が若くても乳がんの発症に注意が必要です。
なお、20~30代の方は乳腺が発達しているため、マンモグラフィでは、乳腺の白っぽい濃度が目立って内部のしこりが見つけにくい傾向にあります。そのため、乳腺超音波(エコー)検査を第一選択とし、3~5年に1回程度の頻度でマンモグラフィとの併用をすすめる施設もあります。また、遺伝の可能性がある程度高い場合には、乳がんの遺伝に関係する遺伝子の検査を受けることもひとつの選択肢です。一度、医療施設で相談してみるといいでしょう。
マンモグラフィだけで大丈夫? 乳腺超音波(エコー)検査を併用したほうがいい?
40代以上で乳がんの発症が不安な方や、血縁者に乳がん罹患者がいる方などは、マンモグラフィ検査と乳腺超音波(エコー)検査を併用する方法もあります。
40代女性を対象とした研究では、これらの検査を併用したほうが、マンモグラフィ単独と比べて高感度にがんを検出できたことが報告されています*18,*19。マンモグラフィではしこりの発見が難しいとされる高濃度乳房(デンスブレスト)の方においても、マンモグラフィ単独の感度(発見精度)が55%であったのに対し、マンモグラフィと乳腺超音波(エコー)検査を併用した場合の感度は93%でした*18。
そのため、可能な限りマンモグラフィと乳腺超音波(エコー)検査の併用検診をおすすめしている医療機関も多く存在します。
妊娠中や授乳中の乳がん検診、マンモグラフィは原則受診不可
マンモグラフィは放射線を使用した検査であるため、妊娠中は胎児への被爆のリスクから原則受診不可としている医療施設が一般的です。マンモグラフィの放射線量は流産や胎児奇形のリスクには及ばないとされていますが、誤って被曝する可能性や検査の必要性などが考慮されます。また、妊娠中は乳腺が発達していて正確な検査が得られにくいこと、検査の際に強く乳房を圧迫刺激することで子宮収縮を生じさせる可能性があることから、乳がん検診の必要性がある場合は乳腺超音波(エコー)検査が優先されることが多いです。
ただし、妊娠中や授乳中は、ホルモンの影響により乳腺が発達した状態になっているため、乳腺超音波(エコー)検査であっても検査の精度が落ちる可能性があります。産後においては、一般的に断乳後6ヶ月経つと、マンモグラフィを受けることが可能とされているため、断乳もしくは卒乳して落ち着いたタイミングで乳がん検診を受診するとよいでしょう。もし、乳房のしこりなど気になる症状がある場合は、授乳中に関係なく医療施設を受診して相談してください。
なお、明らかなしこりなどの症状があり、精密検査の必要性があると判断された場合などには、妊娠週数などを考慮してマンモグラフィが行われるケースもあります。自覚症状があるなど気になる場合は、通院している医療施設に相談してください。
参考資料
*1.がん研究振興財団「がんの統計2022」
*2.厚生労働省 がん検診
*3.厚生労働省 がん検診のあり方に関する検討会
*4.国立がん研究センター がん情報サービス がん対策情報 がん検診について
*5.国立がん研究センター がん対策研究所 対策型検診と任意型検診
*6.厚生労働省 「『がん検診のあり方に関する検討会』における議論の中間整理(令和元年度版)」
*7.厚生労働省 「がん検診のあり方に関する検討会中間報告書~乳がん検診及び胃がん検診の検診項目等について~」(2015年)
*8.長野県飯田市 令和4年度 がん検診のご案内
*9.厚生労働省「がん予防重点健康教育及びがん検診実施のための指針(令和3年10月1日一部改正)」
*10.乳がん検診の適切な情報提供に関する研究「乳房を意識する生活習慣 ブレスト・アウェアネス(令和2年度 厚生労働科学研究費補助金<がん対策推進総合研究事業>)」
*11.国立がん研究センター がん情報サービス がん対策情報 乳がん検診
*12.日本乳癌学会 患者さんのための乳癌診療ガイドライン2019年版「Q5.乳がん検診について教えてください。」
*13.国立がん研究センター がん情報サービス 乳がん検診について
*14.日本乳癌学会 患者さんのための乳癌診療ガイドライン2019年版「Q19.初期治療の考え方と全体の流れについて教えてください。」
*15.中込博ら「腫瘍倍加時間と発見時の病理所見からみた適切な検診間隔への提言」日乳癌検診学会誌 2012年21巻2号
*16.国立がん研究センター がん情報サービス がん統計 乳房
*17.日本乳癌学会 患者さんのための乳癌診療ガイドライン2019年版「Q4.乳がんと遺伝について」
*18.日本医療研究開発機構 世界初・日本発:超音波検査による乳がん検診のランダム化比較試験(J-START)―若い女性への乳がん検診の標準化と普及へ向けて―第2報
*19. 国立がん研究センター「有効性評価に基づく乳がん検診ガイドライン 2013年度版」