膵臓がんは極めて進行が早く、症状が現れにくいためほかのがんと比べて予後が悪いです。明らかな不調が現れてからでは治療が困難になってしまうことも少なくありません。早期発見には自覚症状が現れる前から自発的に検査を受けることが肝要です。この記事では初期の膵臓がんの発見に役立つ検査の選び方と費用目安、膵臓がんの初期症状について解説します。
★こんな人に読んでほしい!
・膵臓がんの家族歴がある方
・どんな人が膵臓がんになりやすいか知りたい方
・膵臓がんの早期発見に役立つ検査について知りたい方
★この記事のポイント
・膵臓がんは症状が現れにくく発見が遅れやすいため予後が悪い
・腹痛・腰や背中の痛み・黄疸・体重減少は膵臓がんを疑うべき症状とされている
・膵臓がんのリスクは遺伝性や膵臓疾患の既往のほか、糖尿病、喫煙、飲酒、肥満などがある
・早期膵臓がんを見つけるポイントは、症状がないうちに膵管の異常や膵嚢胞があるか把握しておくこと
・スクリーニング検査としてまず受けたほうがよいのは腹部エコー検査。腫瘍マーカー検査は早期診断に不向き
膵臓がんについて
膵臓がんの5年生存率は10%前後。50代から増え始める
膵臓がんは罹患数、死亡数ともに年々増加傾向にあるがんで、2020年のデータでは男女計37,677人が亡くなっています*1。国立がん研究センターによる2023年がん罹患数予測では膵臓がんは第6位に位置しており、肝臓がん、子宮がん(子宮頸がん・子宮体がんの合算)、食道がんよりも多いです*2。
膵臓がんの罹患数は50代から急増していき、60代から80代で発症リスクのピーク時期を迎えます。稀ではありますが、30代や40代で膵臓がんを発症する方もいます*1。
膵臓がんは、早期発見が難しいがんの代表格とされています。その理由のひとつが膵臓の位置です。膵臓は胃の後ろ側から脾臓や腎臓近くにかけて位置する臓器で、全体を観察しづらい場所にあります。また膵臓がんは初期は自覚症状に乏しく、周囲の血管やリンパ管などから他の臓器に転移しやすい特徴もあります*3,*4。これらのことから、膵臓がんはほかのがんと比べ予後が悪く、5年相対生存率(2015年/ネット・サバイバル)は、ステージ(病期)Iで見つかった場合は56.2%、ステージIIIになると手術が難しくなるため6.1%、病期全体で13.1%となっています*5。なお、膵臓がんが見つかり治療を始める前の段階で、約4割の方がステージIVと診断されているとのデータがあることからも、早期発見の困難さがうかがえます*6。
※ネット・サバイバル:「がんのみが死因となる状況」を仮定して算出された数値。「2014-2015年5年生存率」以降、「相対生存率」に代わり採用されている。
膵臓がんに男女差はあるか。女性とホルモン剤との関連は?
膵臓がんの男女別の罹患数(2020年)を見ると、男性は22,557例、女性が21,891例であり、男性のほうがやや多くなっています*1。症状については、男女差はないとされています。
なお、女性の場合、ホルモン剤の使用により膵臓がんの罹患リスクが有意に上昇したとの研究がありますが、具体的なメカニズムは明らかになっておらず*7、今後のさらなる研究が待たれます。
早期発見の重要性―ステージ0、ステージIで発見されれば生存率が高い
膵臓がんは進行が早く予後が不良な病気ではありますが、早期に発見できれば良好な予後が期待できます。「膵癌診療ガイドライン(2022年版)」では、早期膵臓がんの定義は現状されていないとしつつも、腫瘍(がん)が1cm以下の場合、5年相対生存率が80%以上となる報告から長期予後が期待できる膵臓がんと位置づけており、ステージ0、ステージIでの発見が重要だとしています*8。
早期の膵臓がんは基本的に自覚症状がほぼありません。膵臓がんの発覚のきっかけとなりやすいのが、膵管拡張や膵嚢胞(すいのうほう)といった膵臓の異常であり、これらは腹部超音波(エコー)検査などの画像検査で見つかることがあります*9。近年はCT、MRI、超音波(エコー)といった画像診断の技術が向上しており、なかでも内視鏡の先端に超音波装置がついた「超音波内視鏡(EUS)」による検査では1cm以下の膵臓がんが発見されています*8,*9。明らかな自覚症状はないが膵臓の病気が不安な方は、検査を検討してみてください。検査の詳細は「膵臓がんの検査方法と費用目安」で解説します。
知っておきたい膵臓がんの初期症状をチェック
膵臓がんは初期症状・前兆が現れにくい
膵臓は胃の後ろ側から脾臓や腎臓近くにかけて存在しており、みぞおちから左背側にかけておたまじゃくしのように細長く横に伸びています。膵臓の十二指腸に接しているあたりを膵頭部、中央を膵体部、先が細くなっているあたりを膵尾部と呼び、膵臓がんの78%が膵頭部に、22%が膵体尾部に発生するとされています*8。
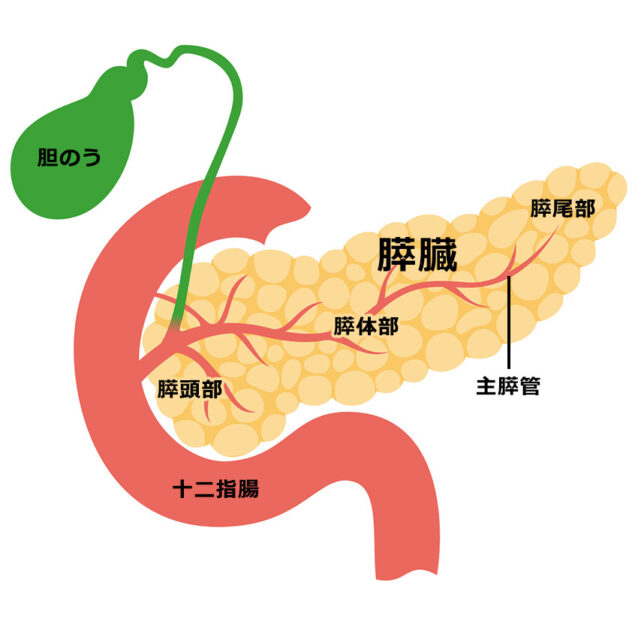
膵臓がんは特有の症状に乏しく、いわゆる「初期症状」と呼ばれるような症状は、早期では認めにくいのが特徴です。なんらかの症状を自覚した段階では進行していることが多いとされています*8。膵臓がんの症状で見られるのが、白目や顔面、身体が黄色くなる黄疸症状です。とくに、膵頭部にがんが発生した場合に現れやすい傾向にあります。膵癌診療ガイドラインでは、腹痛・腰背部痛・黄疸・体重減少・糖尿病の悪化などの症状がある場合は膵臓がんを疑い検査を行うこととしています*8。
膵臓がんを疑う具体的な症状・状態を例に挙げると以下の通りです*8,*9。
- みぞおちのあたりや背中に重い感じや痛みが続いている
- 腹痛など腹部に違和感があるが、胃の検査では異常がなかった
- 食欲がなくなった
- 腹部膨満感がある
- 吐き気、嘔吐がある
- ダイエットをしていないのに、体重が減少した
- 尿の色、肌の色、白目が黄色っぽくなった
- コーヒーやワイン、タバコなどが嫌いになるなど、嗜好が変化した
など
なお、膵臓がんを患った方の8割近くに腹痛が現れ、6〜8割に食欲不振や膨満感、体重減少や黄疸、約半数に背部痛の症状があったとのデータがありますが*8、無症状の方もいるなど症状の現れ方はさまざまです*9。
膵臓は胃、十二指腸、小腸、大腸、肝臓、胆嚢、脾臓などさまざまな臓器に囲まれているため、不調があっても膵臓がんを連想しにくい難しさがあります。ある程度進行するとお腹の痛み、早期膨満感(食事を始めてすぐにお腹がいっぱいになるような感覚になること)や腹部の違和感、背中や腰の痛みなどが現れることがありますが、これらの症状も膵臓がんに限ったものではないため見過ごしてしまいがちです。しかし、万が一のことも考え、上記のような症状があればすみやかに医療施設で診察を受けてください。
膵臓がんになりやすい人
膵臓がんのおもな危険因子は下記が考えられています*8,*9。複数当てはまる方は膵臓がんの発症リスクが高いと考えられるため、自覚症状がないうちから定期的に膵臓がんの検診を受けることが、早期発見につながります。
【家族性・遺伝性が関連するもの】
- 家族性膵がん:4.5〜32倍(自身の家系に50歳未満で膵臓がんになった人がいる場合は9.3倍)
- 遺伝性膵がん症候群:原因遺伝子による
【自身の病気】
- 糖尿病:1.7〜1.9倍(発症1年未満:5.4倍、2年後:1.5〜1.6倍)
- 慢性膵炎:13.5〜16.2倍(とくに診断2年後以内はリスクが高い)
- 分枝型IPMN(膵嚢胞性腫瘍の一種):2〜10%が膵臓がんを合併発症
- 膵管拡張:6.4倍
- 肥満:1.3〜1.4倍(20代で肥満の男性は3.5倍)
- 膵嚢胞:3.0〜22.5倍
【嗜好】
- 喫煙:1.7〜1.8倍
- 飲酒:1.1〜1.3倍(アルコール摂取24〜50g/日)
遺伝性膵がん症候群とは、特定の遺伝子が生まれつき変異していることが原因で起こるさまざまな病気を指します。遺伝性膵炎のほか遺伝性非ポリポーシス大腸がん(リンチ症候群)、家族性大腸腺腫ポリポーシス、ポイツ・ジェガース症候群、家族性異型多発母斑黒色腫症候群、遺伝性乳がん卵巣がん症候群などがあります*9。
遺伝とがんの関連については下記記事で解説しています。
糖尿病は膵臓がん発症の重要なサインとされています*9。とくに糖尿病を初めて発症した方や糖尿病が急激に悪化した方に膵臓がんが見つかることがあり、発症から1年未満の発症リスクは5.4倍です*8。
そのほか、ヘリコバクター・ピロリ菌やB型・C型肝炎ウイルスへの感染などによるリスクの上昇が報告されています*8。
膵臓がんリスクが高い方は「膵臓がん早期診断プロジェクト」で専門的な医療施設にアクセスを
膵臓がんは自覚症状に乏しく、また身体の奥にあるため早期発見が難しいがんですが、ステージ0、ステージIで見つかれば良好な予後が期待できます。そこで、膵臓がんのリスクが高い方を選定し、いち早く適切な医療へとつなげる「膵臓がん早期診断プロジェクト」が、全国的に広がりをみせています。
膵臓がん早期診断プロジェクト(名称は地域等によって異なる)は、地域の医師会や大学病院などが連携し、膵臓がんのリスクが高い方を早期のうちに専門的な医療施設へとつなげる取り組みです。地域のクリニックは、既往歴や家族歴などからリスクが高いと判断した方に対し超音波検査等を行い、なんらかの異常が見られた場合には大学病院や専門の病院を紹介します。また、異常が見られなかった場合も、将来的なリスク等を考慮したフォローアップが行われることがあります。
自覚症状はなくても前項で紹介した危険因子に複数当てはまる方は、まずはかかりつけ医に相談し、膵臓がん早期診断プロジェクトについて問い合わせてみてください。
膵臓がんの検査方法
膵臓がんの診断までの流れ
膵臓がんを疑ってから確定診断をするまでには、段階を踏んでいくつかの検査が行われます。実施する検査は患者さんの状態によっても異なりますが、大まかな流れが下記です*3,*8。なお、検査についての概要は次項「膵臓がんの検査方法と費用目安」で紹介します。
- 血液検査、腹部超音波(エコー)検査
問診による症状の有無、発症リスクについての確認に加え、血液検査(膵酵素、腫瘍マーカー)や腹部超音波(エコー)検査で異常の有無を確認します。 - より詳細な画像検査
異常が見つかった場合や医師が必要だと判断した場合には、造影CT検査、MRCP(MR胆管膵管撮影)、EUS(超音波内視鏡検査)などで精密な画像検査を行います。 - ERCP(内視鏡的逆行性胆管膵管造影)による観察と細胞・組織の採取
2で診断が確定できなかった場合、内視鏡チューブを用いるERCPなどを受け、可能なかぎり、膵臓から分泌される消化液や膵臓の組織を採取し、がん細胞の有無を確認します。採取した検体にがん細胞が見つかると膵臓がんの診断が確定します。
医療施設によってはより早期に診断するために独自の検査基準などを取り入れている場合もあり、検査の流れはさまざまです。また、採取した血液を分析して膵臓がん特有の遺伝子変異の有無を調べる早期診断方法なども話題になっていますが、有用性については慎重に検討されている最中であるため、現在は診断の補助的な役割で用いられています。
膵臓がんの検査方法と費用目安
膵臓がんを調べる検査はさまざまです。検査の概要と、自覚症状はないが念のため膵臓がんについて調べたい場合の検査費用(保険適用外・全額自己負担)をまとめました。なお、EUS、ERCPは保険適用の費用目安を掲載しています。また、そのほかの検査も症状などから検査が必要と医師が判断した場合は保険適用になります。
造影CT検査
費用目安:30,000〜40,000円
CT検査とは、Computed Tomographyの略でコンピュータ断層撮影法のことです。X線を利用して体内を断層像のように画像化します。CT検査時に造影剤を静脈から造影剤を注射して画像を得ることで、膵臓を詳細に観察することができます。技術の向上にともない、1cm以下の早期の膵臓がんや膵臓がんの兆候とも言える軽度な膵管拡張の発見も報告されており、早期発見への寄与が期待されます*8。膵臓だけでなく周囲の臓器や血管の位置なども捉えることができるのでがんのステージ評価には欠かせない検査です。
デメリットは、X線による医療被曝がある点です。また、喘息の既往がある方、造影剤アレルギーがある方、腎臓の機能が悪い方などは造影剤による副作用のリスクがあるため原則検査ができません。
腹部エコー検査(腹部超音波検査)
費用目安:5,000〜6,000円
膵臓がんのスクリーニングとして一般的に用いられている検査です。腹部にゼリーを塗り、探触子(プローブ)と呼ばれる端子から出る超音波を腹部に当てて検査をします。身体のなかにカメラ等を挿入する必要がなく、また医療被曝や造影剤の副作用などの心配もないため身体への負担が少ない検査と言えます。検査を行う機会も多く簡便な検査であることから、検診などでの膵臓がん疑いの拾い上げに適しているとされています*8。
一方で、膵臓全体の描出が難しく、検査技師の能力差があらわれやすいといったデメリットを考慮して、単独では診断を行わずにほかの画像検査と併用することが望ましいとされています*8。
MR胆管膵管撮影(MR cholangiopancreatography:MRCP)
費用目安:20,000〜35,000円
MRI装置で胆嚢、胆管、膵管を中心に調べる検査です。CT検査とは異なり、放射線被爆がありません。膵臓がんの初期から異変が現れやすい膵管の観察に優れている検査で、後述のERCPと同等の診断能があるとされています*8。近年、従来の1.5テスラよりも強力な磁力を利用した3.0テスラMRIが登場したことでより高精細な画像を得られるようになってきています。
デメリットはMRI装置を使うため体内金属があると検査ができないなど制限が多いこと、検査時間が20〜30分程度とやや長いことなどです。検査前に食事を摂ると胆嚢が萎縮して観察できなくなってしまうため、検査前4時間程度の絶食が必要です。
超音波内視鏡検査(Endoscopic ultrasonography:EUS)
費用目安:5,000〜7,000円(保険診療3割負担の場合)
先端に超音波装置が搭載された内視鏡チューブを口から十二指腸まで挿入して行う検査です。腹部超音波(エコー)検査は身体の表面から探触子(プローブ)を当てて行うのに対して、EUSは体内から至近距離で膵臓に探触子を当てることが可能です。そのため、より小さな膵臓がんを見つけることができ、EUSの膵臓がんの発見精度は97.7%(CTは87.6%)、ステージ0、ステージIの小さな膵臓がんはCATが51.5%に対しEUSは76.3%と、CTより高い数字となっており、とくに早期の膵臓がんの発見に有用とされています*8。また、膵臓がんのリスクが高い方を注視していく検査としての有用性も示されています*8。EUSの際に疑わしい病変があった場合には、病変の一部の組織を採取する「EUS-FNA(超音波内視鏡ガイド下穿刺)」が行われることもあります。
EUSは膵臓がんの早期発見に有用な検査ですが、内視鏡検査にともなう偶発症(消化管穿孔など)のリスクがゼロではないこと、鎮静剤による副作用が生じる可能性があることなどの注意事項があります。また、検査には専用の機器や熟練した技術が必要なため、対応している医療施設が限られています。
内視鏡的逆行性胆管膵管造影(endoscopic retrograde cholangiopancreatography:ERCP)
費用目安:6,000円前後(保険診療3割負担の場合)
口から十二指腸まで内視鏡チューブを入れて、さらに十二指腸から胆管・膵管にカテーテルを挿入し造影剤を使って胆管や膵管の走行や流れを調べる検査です。ほかの画像検査(造影CT、MRI、EUS)ではできない「膵液細胞診(膵液中に癌細胞があるかを調べる)」が可能であり、これにより早期の膵臓がんの診断に極めて重要な検査とされています*8。腫瘤のない膵管狭窄症例に対して内視鏡的経鼻膵管ドレナージ(ENPD)を複数回行った膵液細胞診は、ステージ0の膵臓がんを72.2~100%の診断精度(感度)で見つけるという報告もあります*8。このような理由から、腹部エコー検査などで膵管狭窄が指摘されている場合には早期膵臓がんを疑って積極的にERCPを実施する医療施設もあり、今後重要性は高まると考えられています。
ただし、検査にともなう偶発症(急性膵炎など)が起こるリスクがあります*8。
明らかな症状がない場合はまず腹部超音波(エコー)検査を受けよう
自覚症状はないが膵臓がんが不安な方、念のため膵臓がんの検査を受けるならどの検査がよいか迷う方は、まずは腹部超音波(エコー)検査を受けるとよいでしょう。腹部エコー検査は内科や人間ドックなどで受診できますが、膵臓の検査は専門性が高いため、膵臓の検査経験が豊富な医療施設が望ましいでしょう。症状がない場合の検査は基本的に自由診療となり、全額自己負担です。
下記に腹部エコー検査の特徴をまとめました。なお、腹痛や背中の痛みなどなんらかの症状がある場合は、すみやかに医療施設を受診しましょう。
1)身体への負担が少ない
ベッド上に寝てゼリーを塗って装置を当てるだけで検査ができるため、放射線被曝や検査にともなう偶発症など身体への負担がほとんどありません。また、検査時間も10分前後と、ほかの検査と比較し短時間ですみます。
2)費用が安価
腹部エコー検査の費用は、全額自己負担の場合でも5,000〜6,000円程度と比較的安価に受診できます。なお、お勤めの会社が実施する年1回の定期健康診断や、自治体等が実施する健康診断のオプションなどで腹部エコー検査を選択できる場合もあります。勤務先やお住まいの自治体が実施する健康診断の内容を確認してみましょう。
3)膵臓がんを疑う所見があるかどうか調べられる
腹部エコー検査では、膵管拡張、膵嚢胞、胆管拡張などの異常の有無を調べることができます。検査の結果、異常が認められたり観察しにくい箇所(観察不良)があったりした場合には、追加検査で詳しく調べます。とくに、膵管拡張、膵嚢胞、胆管拡張が認められた場合には早期膵臓がんの手がかりである可能性があるため、放置をせずにすみやかに専門の医療施設を受診しましょう。膵臓の専門医は日本膵臓学会のサイトから検索できます。
日本膵臓学会認定指導医制度 指導施設一覧(外部サイト)
医療施設を探したい場合は、マーソTOPページから「膵臓」と入力して検索してみてください。
腹部エコー検査で膵臓が見えにくい場合もある
腹部超音波(エコー)検査は優れたスクリーニング検査ではありますが、ほかの検査と同様に完璧というわけではありません。留意点として、以下が挙げられます。
- 腹部エコー検査単独での診断は推奨されていない
- 胃、十二指腸、大腸のガスの量が多い場合は一部観察不良になりやすい
- 皮下脂肪が厚い方は膵臓まで超音波が届きにくく観察不良になりやすい
- 上腹部の手術痕があると観察不良になりやすい
- 検査者間で知識や技能の違いによる描出能の差がある
膵臓をくまなく観察する工夫として、一部の施設では「飲水法」を行っています。これは、検査前に空気を抜いた水(脱気水)を受診者が多めに飲むという方法です。胃内に水を溜めることで、胃内ガスを減らして膵尾部まで観察がしやすくなるとされています。近年では胃内に溜める水分としてミルクティーが適しているとの報告があり、検査前に350〜500ml程度のミルクティーの飲用を指示する医療施設もあります。
そのほかにもガスの影響を少なくするために上半身を起こしたり、横向きに寝たりと体勢を工夫して観察する方法もあります。
豊富な検査実績と経験を持つ技師による検査を希望する場合には、医療施設に「超音波検査士」が在籍しているかどうかを確認するとよいでしょう。超音波検査士とは日本超音波医学会が主宰する資格で、取得には厳しい条件があります。このことから、超音波検査士の在籍の有無がエコー検査に力を入れている施設かどうかの目安のひとつになると言えます。
ただし、腹部エコー検査で膵臓に観察不良があった場合は、観察できなかった範囲に病変があることを否定できないため、ほかの検査の受診を検討しましょう。
膵臓がんは血液検査やPET検査で早期発見できる?
腫瘍マーカー(血液検査)単独は早期診断には適さない
血液中に存在するがんに由来した特異的なタンパク質やホルモンなどを「腫瘍マーカー」と呼びます。採血により体内の腫瘍マーカーが基準値を超えているかどうかでがんの疑いを調べます。腫瘍マーカーにはいくつかの種類があり、膵臓がんに関係している腫瘍マーカーは「CA19-9」、「SPan-1」、「DUPAN2」、「CEA」などです。なかでも膵臓がんを検出する精度が高いCA19-9は治療効果の判定や転移の有無予測などに使われています。
しかし、CA19-9を用いた腫瘍マーカー検査では早期の膵臓がんの診断は難しいのが現状です。CA19-9が陽性と判定されるのは進行がんが多く、ステージⅠのCa19-9陽性率は55.6%というデータもあります*8。また、日本人の約10%はCA19-9が算出されない体質であるとの報告もあります*8。
2015年に発表された調査結果では、人間ドックでCA19-9高値と判定された320例のうち、膵臓がんが見つかったのは1.25%でした*10。CA19-9はがん以外に卵巣嚢腫、肺の炎症性疾患、腎嚢胞などの良性疾患や一部の薬剤でも高値を示すことがあるため、無症状の場合には高値の原因を特定するのが難しくスクリーニング検査や早期診断には向いていないという意見もあります。
上記の理由より、腫瘍マーカーCA19-9は膵臓がんの経過観察や治療効果の予測には有用ですが、単独で早期の膵臓がんを判定するのは難しいと言えます。
マイクロRNAを用いた膵臓がんの新しい早期発見法とは
膵臓がんの新しい早期診断法として期待されているのが「血液中のマイクロRNA」という分子を解析する検査です。マイクロRNAとは、血液、唾液、尿などの体液に分泌される遺伝子の一種です。マイクロRNAは、かかった病気に由来して量が特異的に変化するため、血液中を採取して膵臓がんに由来したマイクロRNAの量を測定することで膵臓がんを発見できるという仕組みです。
マイクロRNAはCA19-9など既存の腫瘍マーカーよりも早い段階で変化が現れるといわれており、切除可能な膵臓がん、すなわち比較的早期の膵臓がんを見つける精度が従来の腫瘍マーカー検査よりも高く、CA19-9の診断精度は75.5%であったのに対して血清マイクロRNA検査は94.3%と大きく上回る診断能を示したという研究結果があります*11。画像検査では検出するのが難しいステージ0レベルの早期膵臓がんの発見にも有用とされています。しかし、比較的新しいバイオマーカーであるため、さまざまな研究がされている段階であり、保険適用で受けることはできません。「膵癌診療ガイドライン2022年度版」では言及されておらず、現時点では診断の補助的な役割として利用されています。
PET検査は膵臓がんの早期発見に有用?
PET検査とは、一度の検査でほぼ全身のがんをおおまかに調べる検査のことです。がん細胞は正常な細胞より多くブドウ糖を取り込む性質を利用した検査で、近年ではPET検査とCT検査を組み合わせた「PET-CT検査」が主流です。
「FDG-PETがん検診ガイドライン第3版」では、PET検査で発見される代表的な腫瘍(がん)のひとつに膵臓がんが挙げられています。PET検査による検診で膵臓にブドウ糖の集まり(集積)が見られた場合には膵臓がんが疑われますが、良性の膵炎などとの鑑別が難しいため、造影CTやMRI、ERCPなどの詳細な検査が必要としています*12。
なお、膵癌診療ガイドラインでは、自覚がない方の膵臓がんの早期発見を目的とした検査として、造影剤を用いた超音波検査(造影US)や造影CT検査、MRI/MRCP、EUSが有用であるとしています*8。
これらをまとめると、膵臓がんの早期発見を主目的とする場合は、PET検査ではなく、膵臓に特化した医療施設において、精度の高い専門的な検査を受けることが適切であると言えます。
PET検査については下記記事で詳しく解説しています。
参考資料
*1.国立がん研究センター がん情報サービス がん統計 がん種別統計情報 膵臓
*2.国立がん研究センター がん情報サービス がん統計 がん統計予測
*3.国立がん研究センター がん情報サービス 膵臓がん
*4.東京都健康長寿医療センター 膵がんの基礎研究
*5.国立がん研究センター がん情報サービス がん統計 院内がん登録生存率集計結果閲覧システム
*6.国立がん研究センター がん対策研究所 がん登録センター「院内がん登録 2022年全国集計」2024年
*7.国立がん研究センター がん対策研究所 予防関連プロジェクト 多目的コホート研究 女性生殖関連要因と膵がん罹患リスクとの関連について
*8.日本膵臓学会「膵癌診療ガイドライン2022年版」
*9.日本膵臓学会「患者さんのための膵がん診療ガイドラインの解説」
*10.鈴木朋子ら「人間ドック受診者における腫瘍マーカーCA19-9高値例の検討」日本人間ドック学会誌 2015年 Vol.30 No.1
*11.光永修一ら「膵癌早期診断を目指した血清マイクロ RNA 検査の研究開発」日本膵臓学会誌 2017年 第32巻 第1号
*12.日本核医学会、日本核医学会PET核医学分科会「FDG-PETがん検診ガイドライン第3版」2019年